Funções reprodutivas masculinas
As funções reprodutivas masculinas podem ser divididas em três grandes subdivisões:
- espermatogênese, que significa simplesmente a formação dos espermatozoides;
- regulação das funções reprodutivas masculinas por vários hormônios;
- desempenho do ato sexual masculino.
Associados a essas funções reprodutivas estão os efeitos dos hormônios sexuais masculinos sobre os órgãos sexuais acessórios, metabolismo celular, crescimento e outras funções do organismo.
Espermatogênese
Durante a formação do embrião, as células germinativas primordiais migram para os testículos e tornam-se células germinativas imaturas chamadas espermatogônias, que se situam em duas ou três camadas das superfícies internas dos túbulos seminíferos.
A espermatogênese ocorre nos túbulos seminíferos a partir da puberdade, como resultado da estimulação dos testículos pelos hormônios gonadotróficos da adenohipófise, começando aproximadamente dos 12-14 anos de idade e continuando pela maior parte do restante da vida, mas reduzindo-se acentuadamente na velhice.
Estágios da espermatogênese
A espermatogênese envolve os processos de mitose e meiose.
Na puberdade as espermatogônias iniciam um processo contínuo de divisões mitóticas e produzem sucessivas gerações de células. As células-filhas podem seguir dois caminhos:
- continuar se dividindo, mantendo-se como células-tronco de outras espermatogônias;
- se diferenciarem para originar os espermatócitos primários (ou espermatócitos I).
Nesse primeiro estágio, a espermatogônia, que contêm número diploide de cromossomos (2n), migra entre as células de Sertoli em direção ao lúmen central dos túbulos seminíferos. As células de Sertoli são muito grandes, com um envoltório citoplasmático exuberante que envolve a espermatogônia em desenvolvimento durante todo o trajeto até o lúmen central do túbulo.
A espermatogônia que cruza a barreira até a camada das células de Sertoli torna-se progressivamente modificada e alargada para formar os grandes espermatócitos primários, também diploides (2n). Cada um deles, por sua vez, sofre a primeira divisão meiótica, originando dois espermatócitos secundários ou espermatócitos II (células haploides, com cromossomos ainda duplicados – nd). Poucos dias depois, estes sofrem a segunda divisão meiótica formando espermátides (células haploides, agora com cromossomos simples – n), as quais, por um processo de maturação/diferenciação denominado espermiogênese, são modificadas tornando-se espermatozoides.
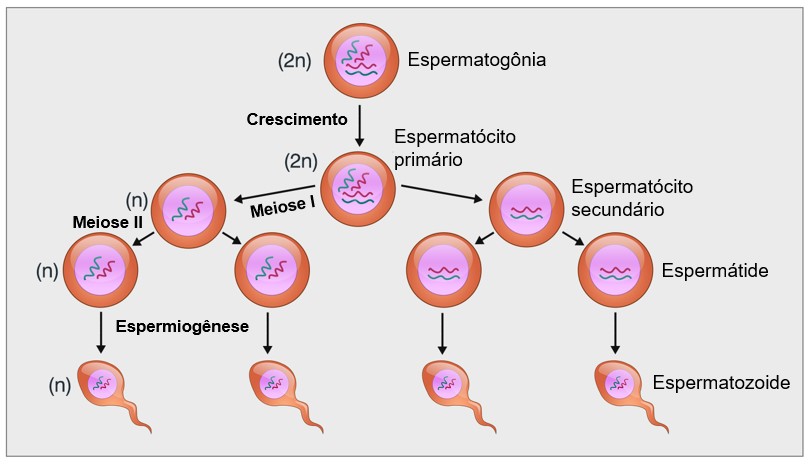
Portanto, durante as mudanças do estágio de espermatócitos para o estágio de espermátides, os 46 cromossomos (23 pares de cromossomos) do espermatócito se dividem, de modo que 23 cromossomos vão para uma espermátide e os outros 23 para a segunda espermátide. Como cada espermátide se diferencia em um único espermatozoide maduro (ou célula espermática), por meio da espermiogênese, somente metade das características genéticas do possível feto são fornecidas pelo pai, enquanto a outra metade provém do ovócito secundário (ou ovócito II), fornecido pela mãe.
Todo o período de espermatogênese, da espermatogônia ao espermatozoide, dura aproximadamente de 65 a 75 dias.
Espermiogênese
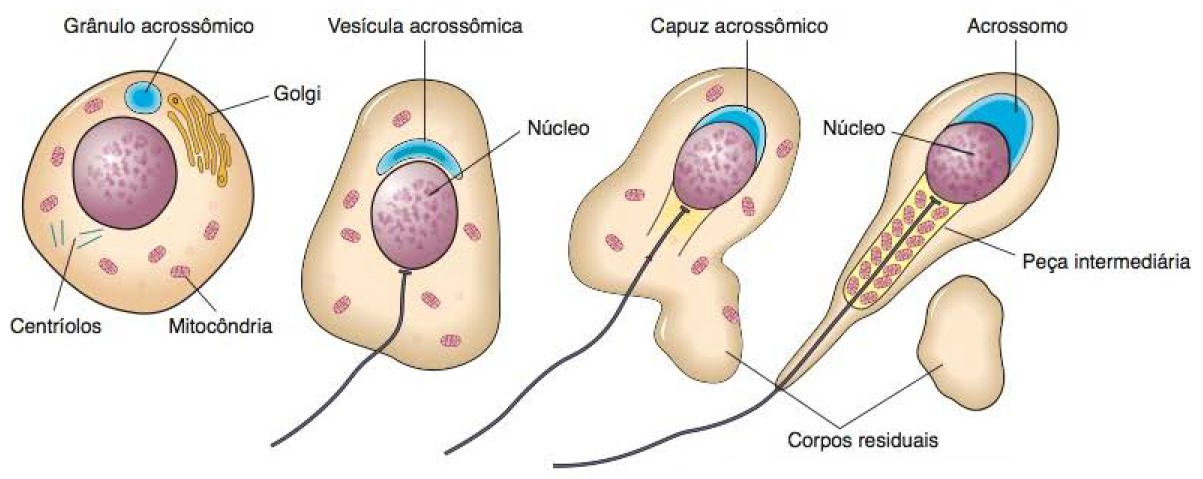
Quando as espermátides são formadas, elas ainda apresentam as características usuais de células epitelioides, mas começam a se diferenciar rapidamente e se alongam formando os espermatozoides, células altamente especializadas para transferir o material genético (DNA) masculino ao ovócito. Espermiogênese é o nome desta fase final de produção de espermatozoides. Nenhuma divisão celular ocorre durante esta transformação.
A espermiogênese é um processo complexo, que inclui:
- formação de uma estrutura chamada acrossomo;
- condensação e alongamento do núcleo;
- desenvolvimento do flagelo;
- perda da maior parte do citoplasma.
O resultado final é o espermatozoide maduro, que é liberado no lúmen do túbulo seminífero.
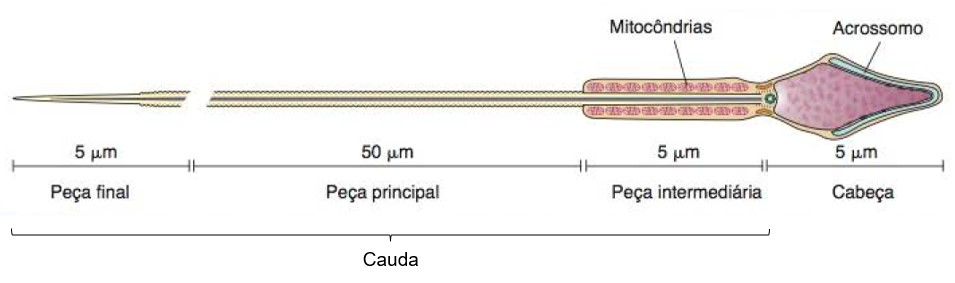
Espermatozoides
Os espermatozoides são produzidos a uma taxa de aproximadamente 200 milhões por dia. Uma vez ejaculados, a maioria não sobrevive por mais de 48 horas no trato genital feminino.
As partes principais de um espermatozoide são a cabeça e a cauda. A cabeça contém o núcleo (DNA) e um acrossomo, uma vesícula contendo enzimas que auxiliam a penetração do espermatozoide no ovócito secundário. A cauda (flagelo) de um espermatozoide contém mitocôndrias que fornecem energia na forma de ATP (trifosfato de adenosina) para locomoção.
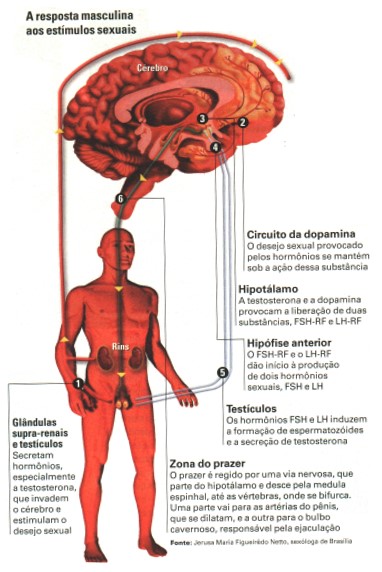
Regulação hormonal das funções reprodutivas masculinas
Tanto nos homens como nas mulheres, a função das gônadas é regulada pelo eixo hipotalâmico-hipofisário-gonadal, cuja atividade varia ao longo da vida.
Os testículos da criança permanecem inativos até que são estimulados entre 12-14 anos de idade pelos hormônios gonadotrópicos da adenohipófise. Isto ocorre porque, a partir da puberdade, o hipotálamo libera o hormônio liberador de gonadotropinas (GnRH) que estimula a adenohipófise a liberar FSH (hormônio folículo estimulante) e LH (hormônio luteinizante):
- FSH ⇢ estimula a espermatogênese e a espermiogênese pelas células dos túbulos seminíferos.
- LH ⇢ estimula a produção de testosterona pelas células intersticiais dos testículos.
OBS.:
A maior parte do controle das funções sexuais tanto dos homens quanto das mulheres começa com a secreção do hormônio liberador de gonadotropinas (GnRH) pelo hipotálamo. Este hormônio, por sua vez, estimula a hipófise anterior (adenohipófise) a secretar dois outros hormônios chamados de hormônios gonadotrópicos: hormônio folículo-estimulante (FSH) e hormônio luteinizante (LH). A espermatogênese é estimulada diretamente pela testosterona e indiretamente pelo FSH. A testosterona é produzida pelas células intersticiais dos testículos em resposta ao LH.
Testosterona
A testosterona, o principal hormônio androgênico produzido pelos testículos, é sintetizada a partir do colesterol nas células de Leydig e também é formada a partir da androstenediona secretada pelo córtex adrenal (suprarrenal).
A testosterona possui efeitos sobre órgãos reprodutivos e não reprodutivos, tais como:
Desenvolvimento pré-natal. Antes do nascimento, um hormônio semelhante aos hormônios gonadotrópicos da adenohipófise, chamado gonadotrofina coriônica humana (hCG ou HCG) e secretado pela placenta, estimula a síntese e a secreção de testosterona pelos testículos fetais. A testosterona estimula, então, o padrão de desenvolvimento masculino do sistema genital e a descida dos testículos. A testosterona também é convertida, no encéfalo, em estrogênios (hormônios femininos), os quais podem desempenhar, nos homens, um papel no desenvolvimento de determinadas regiões do encéfalo. Imediatamente após o nascimento da criança, a perda de conexão com a placenta remove esse feito estimulador, de modo que os testículos deixam de secretar testosterona. Em consequência, as características sexuais interrompem seu desenvolvimento desde o nascimento até à puberdade. Na puberdade, o reaparecimento da secreção de testosterona induz os órgãos sexuais masculinos a retomar o crescimento.
Manutenção da espermatogênese. A a testosterona é essencial para o crescimento e a divisão das células germinativas testiculares. A espermatogênese depende do estímulo das células de Sertoli pela testosterona e pelo FSH. As células de Sertoli estimuladas mantêm a divisão da espermatogônia e as divisões meióticas dos espermatócitos.
Desenvolvimento das características sexuais masculinas. Na puberdade, a testosterona produz o desenvolvimento e o aumento dos órgãos sexuais masculinos e o desenvolvimento das características sexuais secundárias masculinas. As características sexuais secundárias são traços que diferenciam os homens das mulheres e incluem:
- manutenção e função normal dos órgãos sexuais primários;
- desenvolvimento dos testículos, pênis, epidídimo, vesículas seminais e próstata;
- crescimento dos músculos e do esqueleto, que resultam em ombros largos e quadris estreitos;
- aumento da densidade óssea;
- distribuição de pelos no padrão masculino: pelos faciais, peitorais (dentro de limites hereditários), pubianos e em outras partes do corpo;
- espessamento da pele;
- aumento na secreção das glândulas sebáceas;
- aumento da laringe, com o consequente engrossamento da voz.
Desenvolvimento da função sexual. A testosterona é necessária para iniciar e manter o comportamento sexual masculino. Os androgênios contribuem para o comportamento sexual e para a espermatogênese (no homem) e também para o impulso sexual (libido), em homens e mulheres.
OBS.:
Lembre- se de que o córtex da glândula suprarrenal é a fonte principal de androgênios nas mulheres.
Estimulação do anabolismo. Os androgênios são hormônios anabólicos, isto é, estimulam a síntese de proteínas, possuindo um efeito generalizado em muitos tecidos. Esse efeito é mais visível nos músculos esqueléticos e na massa óssea da maioria dos homens, quando comparada à das mulheres.
Aumento do metabolismo basal. A injeção de grandes quantidades de testosterona pode aumentar a taxa metabólica basal em até 15%. Mesmo a quantidade normal de testosterona secretada pelos testículos durante a adolescência e no início da vida adulta aumenta a taxa de metabolismo em 5% a 10% acima do valor esperado caso os testículos não fossem ativos. A taxa metabólica aumentada possivelmente é resultado do efeito da testosterona sobre o anabolismo proteico, aumentando a quantidade de proteínas (especialmente das enzimas), assim aumentando a atividade de todas as células.
Aumento da reabsorção de sódio nos túbulos distais renais. Muitos hormônios esteroides podem aumentar a reabsorção de sódio nos túbulos distais renais. A testosterona também possui esse efeito, mas em menor grau, quando com parada aos mineralocorticoides adrenais. No entanto, no homem após a puberdade os volumes sanguíneo e do líquido extracelular aumentam em 5% a 10% em relação ao peso corporal.
Outros efeitos. A testosterona também afeta o fígado, levando à síntese de fatores de coagulação e de lipases hepáticas. Sob a influência da testosterona, os níveis sanguíneos de lipoproteína de alta densidade (HDL) reduzem, e os níveis de lipoproteína de baixa densidade (LDL) aumentam. O hematócrito e as concentrações de hemoglobina no sangue também ficam elevados sob efeito da testosterona. Quando quantidades normais de testosterona são injetadas em um adulto castrado, o número de hemácias por milímetro cúbico de sangue aumenta em 15% a 20%. O homem médio também tem aproximadamente 700.000 hemácias por milímetro cúbico a mais do que uma mulher média. Esta diferença pode ser devida parcialmente à taxa metabólica aumentada que ocorre após a administração de testosterona em vez de um efeito direto da testosterona sobre a produção de hemácias.
Para maiores informações, consulte:
- GEBARA, O.C.R.; VIEIRA, N.W.; MEYER, J.W.; CALICH, A.L.G.; TAI, E.J.; PIERRI, H.; WAJNGARTEN, M.; ALDRIGHI, J.M. Efeitos Cardiovasculares da Testosterona. Arq. Bras. Cardiol. 2002; 79(6): 644-649.
- RIBEIRO, F.M. Efeitos adversos associados à administração de testosterona.
Veja também:
- Homens conseguem produzir espermatozoides e ter filhos a vida toda?
Retroalimentação negativa (feedback negativo)

Um sistema de retroalimentação negativa (feedback negativo) regula tanto a produção de testosterona quanto a espermatogênese.
Quando a concentração de testosterona no sangue aumenta até certo nível, inibe a liberação de GnRH pelas células neurossecretoras do hipotálamo. Como resultado, há inibição da secreção de LH pelos gonadotrofos da adenohipófise, de modo que sua concentração no sangue sistêmico diminui. Com menos estimulação pelo LH, as células de Leydig nos testículos secretam menos testosterona e ocorre um retorno à homeostasia.
Por outro lado, se a concentração sanguínea de testosterona diminui muito, o GnRH é liberado novamente pelo hipotálamo e estimula a secreção de LH pela adenohipófise. O LH, por sua vez, estimula a produção de testosterona pelos testículos.
O FSH e a testosterona atuam em conjunto para estimular a espermatogênese. Uma vez que o grau de espermatogênese necessário para as funções reprodutivas masculinas tenha sido alcançado, as células de Sertoli ou de sustentação liberam inibina, um hormônio que inibe a secreção de FSH pela adenohipófise. A inibina, desse modo, inibe a secreção de hormônios necessários à espermatogênese.
Se a espermatogênese estiver ocorrendo muito lentamente, menos inibina é liberada, o que permite mais secreção de FSH e uma taxa mais elevada de espermatogênese.
Assim, ao longo da vida, esses dois hormônios produzidos nos testículos por populações de células testiculares completamente diferentes – testosterona e inibina – interagem para manter a produção de espermatozoides em níveis normais.
Outros hormônios que estimulam a espermatogênese
Além do GnRH, dos hormônios gonadotrópicos e da testosterona, outros hormônios que também têm funções essenciais na espermatogênese incluem:
- os estrogênios, formados a partir da testosterona pelas células de Sertoli, quando estimulados pelo FSH, são essenciais para a espermiogênese.
- o hormônio do crescimento (GH) é necessário para o controle das funções metabólicas de fundo dos testículos. O GH promove especificamente a divisão precoce das espermatogônias; na sua ausência, como nas anãs hipofisárias, a espermatogênese é gravemente deficiente ou ausente, causando infertilidade.
Ato sexual masculino
Como previamente descrito, a testosterona é necessária para iniciar e manter o comportamento sexual masculino. Ela entra nas células dentro do hipotálamo e das áreas ao redor do encéfalo e afeta sua função, resultando em comportamento sexual. O comportamento sexual masculino também pode depender, em parte, da conversão da testosterona em estrogênios, em células do encéfalo.
O ato sexual masculino consiste em uma complexa série de reflexos que resultam na deposição de várias centenas de milhões de espermatozoides no trato genital feminino, e ocorre em 3 estágios:
1. ereção e lubrificação;
2. emissão;
3. ejaculação.
Sensações que normalmente são interpretadas como prazerosas ocorrem durante o ato sexual masculino e resultam em uma sensação de clímax, chamado orgasmo, associada com a ejaculação. Após a ejaculação, ocorre uma fase chamada resolução, a qual é caracterizada por pênis flácido, sentimento de satisfação global e incapacidade de conseguir ereção e uma segunda ejaculação durante um período que pode variar desde vários minutos até várias horas ou mais (fica mais longa com a idade), conhecido como período refratário.
Ereção e lubrificação
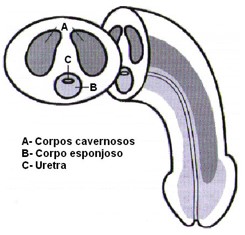
A ereção peniana é necessária para a ocorrência da cópula, com consequente entrega dos espermatozoides no trato genital feminino. Ela é provocada pelo preenchimento dos corpos cavernosos e do corpo esponjoso do pênis com sangue.
A ereção pode iniciar-se com estímulos psíquicos, como visões eróticas, sons e cheiros; e/ou táteis em zonas erógenas, como toque na pele genital, estimulação mecânica dos receptores de pressão do pênis.
A fonte mais importante de sinais sensoriais neurais para iniciar o ato sexual masculino é a glande do pênis. A glande contém um sistema de órgãos terminais sensoriais especialmente sensível, que transmite a modalidade especial de sensação, chamada de sensação sexual, para o sistema nervoso central (SNC).
Na ereção, um arco reflexo espinhal está envolvido. A estimulação da glande desencadeia impulsos sensitivos que vão para a porção sacral da medula espinhal (S2-4) e, se o indivíduo se encontra com disposição psíquica adequada, os impulsos reflexos retornam, através das fibras nervosas parassimpáticas dos nervos eretores (que estão sob influência da testosterona), aos órgãos genitais. Esses impulsos dilatam as artérias do tecido erétil do pênis e, provavelmente, também contraem as veias, inflando o pênis. Também desencadeiam a secreção de muco pelas glândulas bulbouretrais, lubrificando o pênis.
OBS.:
A excitação das fibras parassimpáticas provoca liberação de óxido nítrico (NO), o qual, então, ativa a enzima guanilato ciclase, que leva à produção de monofosfato cíclico de guanosina (GMPc). O GMPc é o responsável pela ereção, por afetar a quantidade de sangue que chega e sai do pênis através da dilatação arteriolar no mesmo, em que os vasos sinusoides venosos dos corpos cavernoso e esponjoso tornam-se cheios de sangue. Isso, juntamente com a compressão das veias de drenagem pelo músculo isquiocavernoso, produz ereção peniana.
Emissão
Durante a emissão, as vias espermáticas e as glândulas acessórias contraem, esvaziando seus conteúdos na uretra. Ou seja, esse é um processo de contração da musculatura lisa (peristalse) que começa nos epidídimos, passa através dos ductos deferentes, das vesículas seminais e da próstata, fazendo com que esvaziem seus conteúdos na uretra prostática (através dos ductos ejaculatórios), em um processo iniciado por reflexos simpáticos (principalmente no nível de L1 e L2).
OBS.:
Para alguns autores, a emissão é considerada como parte do estágio de ejaculação.
Ejaculação
Ejaculação é a propulsão do sêmen para fora da uretra. Embora a ereção esteja sob controle parassimpático, a emissão e a ejaculação estão sob controle simpático.
Quando o grau de estimulação sexual atinge um nível crítico, é iniciado um reflexo medular, ocorrendo uma descarga maciça de impulsos nervosos sobre os nervos simpáticos que inervam os órgãos genitais (principalmente no nível de L1 e L2). O reflexo, além de resultar na emissão, também resulta em uma série de contrações rápidas dos músculos isquiocavernoso e bulboesponjoso, provocando compressão na uretra e a propulsão do sêmen para fora, através do orifício uretral externo. Os músculos do esfíncter da bexiga urinária também se contraem, impedindo a expulsão de urina ou o refluxo de sêmen para dentro da bexiga urinária.
Essas contrações rítmicas são acompanhadas por prazer intenso (sensação de clímax conhecida como orgasmo) e várias alterações sistêmicas, como contração muscular generalizada, aumento da frequência cardíaca e elevação da pressão sanguínea.
Veja também:
- Libido: o que a ciência sabe (e ainda não sabe) sobre o desejo sexual.
- Ação antienvelhecimento e mais energia: benefícios do sexo além do prazer.
Ereções involuntárias
As ereções involuntárias são comuns em três situações:
- durante o sono pesado (sono REM),
- bexiga urinária cheia,
- priapismo.
Durante o período de sono mais pesado, chamado de sono REM (do inglês, rapid eye movement), a inervação parassimpática (que estimula a ereção) inibe a atividade simpática (que normalmente inibe a ereção). Esse controle autônomo é fundamental para preservar os corpos cavernosos e o mecanismo da ereção, pois promove a oxigenação do pênis. Também é fundamental para diagnosticar a gravidade de problemas de ereção: se homens com disfunções eréteis têm essas ereções noturnas, os médicos concluem que o problema deve ser psicológico e não fisiológico.
No caso da bexiga cheia, a ereção acontece por uma razão simplesmente mecânica. A bexiga inchada pressiona os nervos parassimpáticos responsáveis pela transmissão dos impulsos nervosos que comandam a ereção.
O termo priapismo refere-se a uma ereção persistente e geralmente dolorosa, que não implica excitação ou desejo sexual. A condição pode durar até diversas horas, sendo acompanhada por dor e sensibilidade. Pode resultar de:
- anormalidades dos vasos sanguíneos e nervos, normalmente em resposta a alguma medicação usada para produzir ereções;
- um distúrbio da medula espinhal;
- leucemia;
- anemia falciforme;
- tumor na pelve.

Polução noturna
A polução noturna é a ejaculação durante o sono, sendo mais comum da puberdade até os 20 anos e frequentemente relacionada com um sonho erótico.
Ejaculação precoce
A ejaculação precoce é uma ejaculação que ocorre muito cedo, por exemplo, durante os estímulos sexuais preliminares, a penetração ou logo depois. Em outras palavras, uma vez excitado, o homem atinge o orgasmo rapidamente, antes, durante ou logo após a penetração, sem que deseje. Geralmente, a ejaculação precoce é provocada por ansiedade, outras causas psicológicas, um prepúcio ou glande do pênis muito sensíveis. Para a maioria dos homens, a ejaculação precoce pode ser superada por meio de várias técnicas (como comprimir o pênis entre a glande e o corpo do pênis próximo da ejaculação), terapia comportamental ou medicamento.
Para maiores informações, consulte:
- Quem goza em um minuto tem ejaculação precoce? Como evitar o problema?
- Ejaculação precoce: 10 perguntas e respostas.
- Como controlar a ejaculação precoce.
Pênis: o tamanho é importante?

Geralmente, o pênis atinge seu tamanho definitivo aos 16-17 anos de idade e 80% dos pênis eretos situam-se entre 11 e 16 cm, sendo 14 cm a medida mais comum. O pequeno tamanho do pênis em repouso não é relevante; é no estado ereto que ele exerce sua função.
O prazer feminino independe do tamanho do pênis, mas sim de um conjunto de fatores que cerca o ato sexual: clima, desejo, grau de excitação e "habilidade" do parceiro. A maioria das vaginas tem uma profundidade entre 09 a 12 cm.
Portanto, a grande maioria dos pênis adequa-se a quase todas as vaginas. A insatisfação quanto ao tamanho do pênis é uma queixa comum no consultório do urologista. Na maior parte dos casos a insatisfação não deriva de uma queixa do parceiro, mas sim do desejo do paciente de possuir um pênis maior, seja por desconhecimento das medidas normais, seja por comparações errôneas com outros pênis, principalmente com os vistos em revistas ou filmes eróticos, ou através de "vantagens" contadas por amigos. Porém o que observamos na prática é bem diferente. Cerca de 90% dos casos enquadram-se nas seguintes condições:
- pênis de tamanho normal, adequado para sua função.
- pênis de tamanho normal, adequado para sua função, "escondido" parcialmente pelo aumento da gordura pré-pubiana, comum nos obesos.
- pênis de tamanho normal, adequado para sua função, em um homem alto com pênis proporcionalmente pequeno.
- pênis de tamanho normal, adequado para sua função, mas parcialmente encoberto por uma implantação anormal da bolsa escrotal.
Como cada caso é único, em dúvida solicite a avaliação de um urologista. Mas atenção: bombas de vácuo e aparelhos "esticadores" não possuem a simpatia da comunidade urológica e os "milagres" a eles atribuídos não têm comprovação científica. Não há estudos sobre as consequências do seu uso, portanto, é melhor não arriscar.
Veja também:
- Dá para aumentar pênis? Quais procedimentos existem e quando são indicados?
- Tamanho de pênis: há um padrão? Quando é muito pequeno? Dá para aumentar?
Vida sexual masculina adulta e climatério
Após a puberdade, os hormônios gonadotrópicos são produzidos pela hipófise masculina pelo resto da vida, e pelo menos alguma espermatogênese geralmente continua até a morte. No entanto, a maioria dos homens começa a exibir, lentamente, uma redução das funções sexuais em torno dos 48-55 anos, embora as variações sejam grandes. Este declínio na função sexual está relacionado à redução na secreção de testosterona. Esta redução na função sexual masculina é chamada de andropausa ou climatério masculino.
No declínio sexual fisiológico, nota-se uma perda paulatina da potencia e do desejo sexual (libido). Assim, as relações sexuais se fazem com maior intervalo e são cada vez mais difíceis, instalando-se gradativamente o declínio sexual. Mesmo que reprodução ainda seja possível até idade avançada, a espermatogênese também vai diminuindo.
Ocasionalmente, o climatério masculino está associado a sintomas de ondas de calor, sufocação e distúrbios psíquicos semelhantes aos que ocorrem na menopausa feminina, os quais podem ser aliviados pela reposição hormonal.
Para maiores informações, consulte:
- Andropausa: o que é e como lidar?
- SOCIEDADE BRASILEIRA DE ENDOCRINOLOGIA E METABOLOGIA (SBEM). O que é andropausa? Disponível em: <https://www.endocrino.org.br/o-que-e-andropausa> Acesso em 20/10/2021.
- TORRES, D.M.G. Transtornos do climatério masculino. Rev Med 1941; 25(90): 23-31.
Infertilidade masculina
Infertilidade é a incapacidade ou a redução da capacidade de produzir descendentes. A causa mais comum de infertilidade masculina é a baixa contagem de espermatozoides. Uma contagem de menos de 20 milhões de espermatozoides por mililitro geralmente indica infertilidade.
O número de espermatozoides pode diminuir devido a danos nos testículos resultantes de:
- trauma ou torção testicular (que podem resultar em isquemia do testículo e afetar a produção de espermatozoides),
- radiação,
- criptorquidia (ou criptorquidismo)
- infecção, como caxumba.
- varicocele, uma dilatação anormal de uma veia espermática, resultado de válvulas incompetentes ou ausentes nas veias espermáticas,
- trombos,
- tumores.
Como resultado, há diminuição do fluxo sanguíneo testicular e da espermatogênese.
Contagens reduzidas de espermatozoides também podem resultar da secreção inadequada de LH e FSH, que pode ser causada por hipotireoidismo, trauma no hipotálamo, infartos do hipotálamo ou da adenohipófise, ou ainda tumores. A diminuição da secreção de testosterona também reduz a contagem de espermatozoides.
Mesmo quando a contagem de espermatozoides for normal, a fertilidade pode ser reduzida se a estrutura do espermatozoide for anormal.
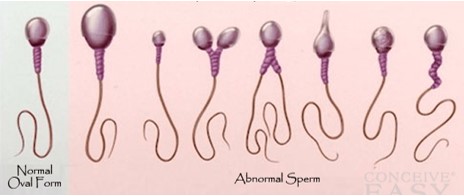
A redução na motilidade dos espermatozoides também resulta em infertilidade. Uma das principais causas de redução dessa motilidade é a presença de anticorpos anti-espermatozoides, que são produzidos pelo sistema imune e ligam-se aos espermatozoides. Em casos de infertilidade devida a baixa contagem ou mobilidade reduzida, a fertilidade às vezes pode ser alcançada por meio da coleta de várias ejaculações, concentrando os espermatozoides antes de inseri-los no aparelho reprodutor feminino, um processo chamado inseminação artificial.
OBS.:
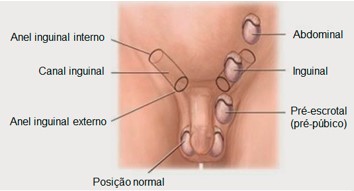
Criptorquidia ou criptorquidismo significa uma falha na descida do testículo do abdome para o escroto à época do nascimento ou próximo ao nascimento de um feto. Durante o desenvolvimento do feto masculino, os testículos são derivados das pregas genitais no abdome. Entretanto, aproximadamente de 3 semanas a 1 mês antes do nascimento, os testículos normalmente descem pelos canais inguinais para dentro do escroto. Ocasionalmente, essa descida não ocorre, ou ocorre de modo incompleto, de modo que um ou ambos os testículos permanecem no abdome, no canal inguinal, ou em outro local ao longo do trajeto de descida.
Um testículo que permanece na cavidade abdominal por toda a vida é incapaz de formar espermatozoides. O epitélio tubular degenera, permanecendo apenas as estruturas intersticiais dos testículos.
A secreção de testosterona pelos testículos fetais é o estímulo normal que induz os testículos a descerem para o saco escrotal. Portanto, a maioria (se não todos) dos casos de criptorquidismo é causada por testículos anormais incapazes de secretar as quantidades necessárias de testosterona. Nestes casos, a cirurgia para o criptorquidismo provavelmente não terá sucesso.
Homens com uma história de criptorquidia têm um risco aumentado de desenvolver câncer de testículo.
Infertilidade temporária
Muitas vezes, a infertilidade pode ser um estado temporário que se resolve completamente após a mudança de alguns hábitos de vida.
Algumas das causas da infertilidade masculina temporária são:
- estresse;
- obesidade e sedentarismo;
- aquecimento excessivo dos testículos, inviabilizando os espermatozoides (já foi usado como método contraceptivo antigamente por árabes, que ficavam sentados na areia quente do deserto para aquecer os testículos);
- uso de determinadas substâncias, como o gossipol, presente na pasta de semente de algodão, que desativa a enzima responsável pelo amadurecimento dos espermatozoides (descoberto na China há 20 anos, quando pesquisadores da Organização Mundial de Saúde começaram a estudar uma população que apresentava baixos índices de fertilidade e cujos hábitos incluíam ingestão de grande quantidade de pasta da semente de algodão);
- alguns processos alérgicos;
- tabagismo;
- consumo excessivo de álcool;
- consumo regular de maconha;
- uso de anabolizantes;
- quimioterapia e radioterapia.
Para maiores informações sobre infertilidade, consulte:
- DU PLESSIS, S.; CABLER, S.; MCALISTER, D.; EDMUND SABANEGH, E.; AGARWAL, A. The effect of obesity on sperm disorders and male infertility. Nat Rev Urol 2010; 7: 153-161.
- Infertilidade masculina | Entrevista
- PORTAL DA UROLOGIA. Infertilidade masculina. Disponível em: <https://portaldaurologia.org.br/publico/doencas/infertilidade-masculina> Acesso em 19/10/2021.
Veja também:
- Conheça 9 causas de infertilidade masculina e o que pode ser feito.
Vasectomia x castração
A vasectomia é o modo de esterilização mais eficiente que se conhece. Ela é feita em consultório médico após a aplicação de uma anestesia local. Realiza-se uma incisão em cada saco escrotal para a localização dos canais deferentes. Em seguida eles são cortados e realizados todos os procedimentos pós-cirúrgicos. Depois de 1 a 2 meses o homem pode se considerar estéril.
A castração ou orquiectomia significa remoção cirúrgica dos testículos. Em certa época era usada como método de esterilização. Hoje esta cirurgia é efetuada em homens com câncer de próstata ou testículos, ou ainda com falta de irrigação sanguínea (isquemia) do testículo. Seu efeitos fisiológicos mais aparentes no homem são:
- redução do desejo sexual (libido),
- mudança do timbre de voz,
- barba mais rala,
- aumento de peso.